Che cos’è?
La cornea è la parte anteriore trasparente e curva dell’occhio, una sorta di “finestra” che consente alla luce di penetrare. Se la cornea subisce gravi danni o malattie, può alterare o ostruire il passaggio normale della luce verso la retina, che si trova nella parte posteriore dell’occhio e ha il ruolo cruciale di permetterci di vedere. Quando ciò accade, può verificarsi una considerevole perdita della vista nell’occhio colpito.
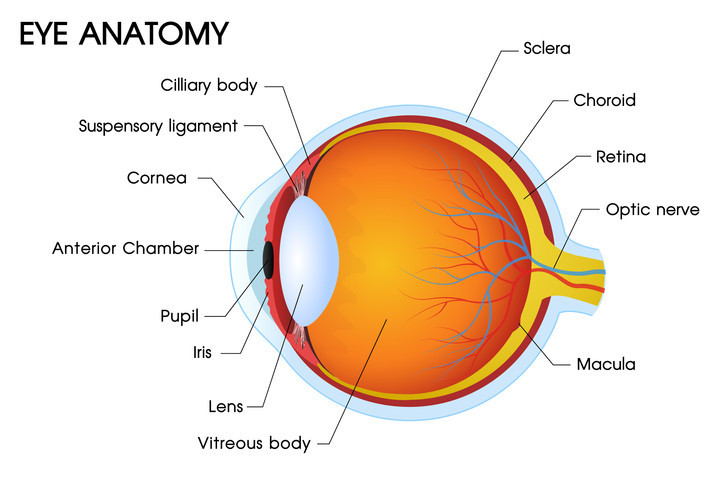
In condizioni in cui la cornea è irrimediabilmente compromessa e causa gravi problemi visivi, spesso si ricorre al trapianto di cornea. Durante un trapianto, un chirurgo oftalmico rimuove la porzione malata o danneggiata della cornea e la sostituisce con una cornea sana proveniente da un donatore deceduto.
Le cornee dei donatori sono fornite da banche apposite, che sono certificate dall’Eye Bank Association of America. Queste banche si occupano di raccogliere le cornee dai donatori e di assegnarle ai pazienti in lista d’attesa per il trapianto. Tipicamente, l’attesa per una cornea adeguata è breve, spesso solo alcuni giorni, e il trapianto avviene generalmente in day hospital.
Il trapianto di cornea rappresenta uno degli interventi di trapianto più effettuati negli Stati Uniti, con oltre 44.000 interventi annuali e un elevato tasso di successo.
A cosa serve
Il trapianto di cornea è indicato per trattare patologie come infezioni persistenti, malattie della cornea che ne compromettono la trasparenza (distrofie corneali), lesioni traumatiche e cicatrici impossibili da curare con altri metodi. Tra le condizioni trattate, troviamo:
- Cheratopatia bollosa, caratterizzata da gonfiore e formazione di bolle sulla cornea
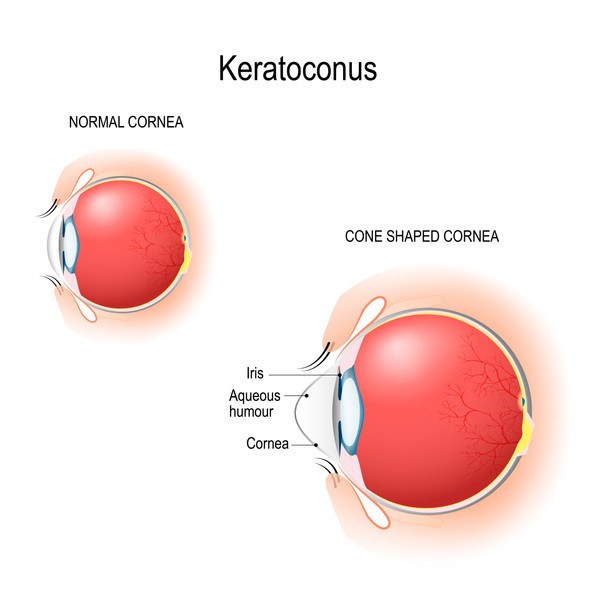
- Cheratocono, una condizione in cui la cornea si assottiglia e si deforma
- Gravi ulcere corneali di origine batterica, fungina, parassitaria o virale
- Lesioni traumatiche severe che perforano la cornea
- Ustioni chimiche oculari
- Cicatrici sulla cornea
- Distrofia endoteliale di Fuch, malattia degenerativa che provoca intorpidimento e vesciche
- Rigetto o fallimento di un precedente trapianto di cornea
Preparazione
Prima dell’intervento, verranno trattate eventuali problematiche oculari che possano compromettere il successo del trapianto. Sarà eseguita anche una valutazione medica di base per assicurarsi che il paziente sia idoneo all’intervento.
Il medico raccoglierà informazioni sui farmaci in uso, inclusi quelli da banco e i rimedi naturali, e potrebbe richiedere la sospensione temporanea di alcuni farmaci per ridurre il rischio di complicazioni, come emorragie, durante e dopo l’intervento.
La banca degli occhi valuterà la cornea del donatore, garantendo che sia esente da infezioni come HIV e epatite, sia chiara e strutturalmente integra.
Come si fa
Saranno fornite istruzioni su quando smettere di mangiare e bere prima dell’intervento. Potrebbe essere prescritto un collirio antibiotico da usare prima della procedura.
Durante l’intervento, verrà inserita una via endovenosa nel braccio per somministrare farmaci e liquidi. Si riceverà un sedativo per via endovenosa e anestesia locale per intorpidire l’occhio. Il paziente sarà monitorato per garantire il massimo comfort e assenza di dolore. Tecniche speciali terranno aperti gli occhi, eliminando la preoccupazione di sbattere le palpebre.
L’intervento, estremamente preciso, è eseguito con l’ausilio di un microscopio chirurgico. Il chirurgo misurerà l’occhio per stabilire la dimensione della cornea donata e utilizzerà una trephine per rimuovere la parte malata. La cornea del donatore sarà suturata con fili di nylon molto sottili. Alla fine, un cheratoscopio sarà utilizzato per verificare la corretta posizione del trapianto.
Al termine, l’occhio sarà coperto con una garza e una protezione rigida. Dopo l’intervento, si sarà trasferiti in una sala di recupero fino a che non sarà possibile tornare a casa, accompagnati da qualcuno, essendo sconsigliato guidare.
Follow-up
È essenziale evitare di toccare o premere l’occhio dopo l’intervento. In genere, il dolore può essere gestito con antidolorifici da banco.
La visita post-operatoria viene di solito programmata il giorno successivo all’intervento, dove il medico controllerà la cornea trapiantata e prescriverà un collirio steroideo per prevenire il rigetto. L’occhio sarà coperto per uno fino a quattro giorni dopo l’intervento.
Le visite di controllo sono frequenti nelle prime due settimane, e successivamente programmate a intervalli più lunghi se la guarigione procede correttamente. Le suture possono rimanere per diversi mesi o, in alcuni casi, in modo permanente.
Mentre l’occhio guarisce, è importante proteggerlo, anche durante il sonno, con occhiali speciali o una protezione oculare.
I rischi
Sebbene il trapianto di cornea abbia un’alta probabilità di successo, possono verificarsi complicazioni, come emorragie, infezioni, problemi con le suture e reazioni avverse all’anestesia. Essendo una procedura che coinvolge la parte anteriore dell’occhio, c’è il rischio di fuoriuscita di liquido oculare post-operatoria e alterazioni della pressione intraoculare. Anche il distacco della retina è un rischio, sebbene raro.
La complicazione più comune è il rigetto del trapianto, nel quale il sistema immunitario attacca la cornea come “estranea”. Questo accade nel 20% dei casi di trapianto di cornea negli Stati Uniti, ma può spesso essere trattato con farmaci.
Oltre il 90% degli interventi di trapianto di cornea ha successo, con miglioramenti significativi della visione, sebbene possa persistere qualche astigmatismo. La vista migliora gradualmente nei mesi successivi al trapianto.
Quando rivolgersi a un professionista
Contattare immediatamente il medico se si nota uno dei seguenti sintomi dopo un trapianto di cornea:
- Dolore o aumento del disagio nell’occhio interessato
- Aumento del rossore
- Sensibilità anomala alla luce
- Diminuzione della vista
- Presenza di luci lampeggianti o di “floaters” nel campo visivo
